大动脉炎是指主动脉及其主要分支及肺动脉的慢性进行性非特异性炎变。以引起不同部位的狭窄或闭塞为主,少数病人因炎症破坏动脉壁的中层,而致动脉扩张或动脉瘤。因病变的部位不同,其临床表现也不同。1908年日本眼科医生高安首先发现1例21岁女性患者,其眼底视盘周围有动静脉吻合,1952年被Caccamise和Whitman命名为“高安病(Takayasu’s disease)”,但当时仅认为这是局限于主动脉弓及其分支的病,至于不典型主动脉狭窄和肾动脉狭窄则并不包含在Takayasu病的范围内。病变发生在胸降主动脉者,则被称为不典型(先天性)主动脉缩窄;在肾动脉者则可引起肾血管性高血压;累及肺动脉者则可能...[详细]
病因迄今尚不明确,曾有梅毒、动脉硬化、结核、血栓闭塞性脉管炎(Buerge病)、先天性异常、巨细胞动脉炎、结缔组织病、风湿病、类风湿病、内分泌异常、代谢异常和自身免疫等因素有关。
大动脉炎的发病机制有以下学说: 1.自身免疫学说 目前一般认为本病可能由于链球菌、结核菌、病毒或立克次体等感染后体内免疫过程所致。其表现特点:①血沉快;②血清蛋白电泳常见有7种球蛋白、a1及α2球蛋白增高;③“C”反应蛋白,抗链“O”及抗黏多糖酶异常;④胶原病与本病合并存在;⑤主动脉弓综合征与风湿性类风湿性主动脉炎相类似;⑥激素治疗有明显疗效。但这些特点并非本病免疫学的可靠证据。血清抗主动脉抗体的滴度和抗体价均较其他疾病明显增高,其主动脉抗原位于主动脉的中膜和外膜,血清免疫球蛋白示IgG、IgA和IgM均增高,以后二者增高为特征。尸检发现某些患者体内有活动性结核病变,其中多为主动脉...[详细]
在局部症状或体征出现前数周,少数病人可有全身不适,易疲劳、发热、食欲不振、恶心、出汗、体重下降和月经不调等症状。当局部症状或体征出现后,全身症状将逐渐减轻或消失。多数病人则无上述症状。 根据病变部位可分为4种类型:头臂动脉型(主动脉弓综合征);胸腹主动脉型;混合型;肺动脉型。 1.头臂动脉型(主动脉弓综合征) (1)症状:颈动脉和椎动脉狭窄和闭塞,可引起脑部不同程度的缺血,出现头晕、眩晕、头痛、记忆力减退,单侧或双侧视物有黑点、视力减退、视野缩小甚至失明,嚼肌无力和咀嚼肌腭部肌肉疼痛。较少患者因局部缺血产生鼻中隔穿孔,上腭及耳壳溃疡,牙齿脱落和面肌萎缩。脑缺血严重...[详细]
据530例大动脉炎的分析,约15%患者发生了并发症,其中90%患者仅有1种并发症,10%患者产生2种并发症,以发病后5年内发生并发症最多(70%)。在76例共发生85次并发症中:脑血栓27例次、心力衰竭18例次、主动脉瓣关闭不全11例次、失明9例次、心绞痛6例次、心肌梗死5例次、肾功能衰竭4例次、脑出血3例次、主动脉夹层1例次、鼻中隔穿孔1例次。日本曾报道大多数心力衰竭患者合并主动脉瓣关闭不全;心力衰竭也可由于严重高血压所致,不伴有主动脉瓣关闭不全,经药物治疗后大部分患者心力衰竭得到控制。少数患者表现为中心动脉压升高、引起心脏扩大及心力衰竭,但两上肢无脉,在诊断上应引起注意。个别患者产生冠状动...[详细]
1.红细胞沉降率增快 血沉是反映本病病变活动的一项重要指标。约43%的患者血沉快,可快至130mm/h。其中发病10年以内者,多数血沉增快,大于10年者则病情趋于稳定,血沉大多恢复正常。 2.“C”反应蛋白 其临床意义与血沉相同,阳性率与血沉相似,均为本病病变活动的一项指标。 3.抗链球菌溶血素“O” 这类抗体的增加仅说明患者近期曾有溶血性链球菌感染。本病约半数患者出现阳性或可疑阳性反应。 4.血象 少数患者可见白细胞增高,也为炎症活动的一种反应,但中性粒细胞无明显改变。约1/3患者出现贫血,常为轻度贫血,是长期病变活动或女性激素增高对造血功能影响所致。...[详细]
1.胸部X线检查 (1)心脏改变:约1/3患者有不同程度的心脏扩大,多为轻度左心室扩大,重度扩大较少见。其原因主要由于高血压引起的后负荷增加;其次由于主动脉瓣关闭不全或冠状动脉病变引起的心肌损害所致。 (2)胸主动脉的改变:常为升主动脉或弓降部的膨隆,凸出,扩张,甚至瘤样扩张,可能系高血压的影响或大动脉炎的表现,与病变类型及范围有关。降主动脉,尤以中下段变细内收及搏动减弱等,是提示胸降主动脉广泛狭窄的重要指征。为了提高诊断的阳性率,可加高胸部照片条件,如高电压摄影、记波及(或)体层摄影有助于显示这类征象。 2.心电图检查 约半数患者为左心室肥厚、左心室劳损或高电...[详细]
吴东海等曾对700例大动脉炎的临床表现及有关检查进行分析,提出大动脉炎的诊断标准: 1.发病年龄一般在40岁以下。 2.锁骨下动脉,主要是左锁骨下动脉狭窄或闭塞,脉弱或无脉,血压低或测不出,两上肢收缩压差大于1.33kPa(10mmHg),锁骨上闻及二级或以上血管杂音。 3.颈动脉狭窄或阻塞,动脉搏动减弱或消失,颈部闻及二级或以上血管杂音,或有无脉病眼底改变。 4.胸、腹主动脉狭窄,上腹或背部闻及二级血管杂音;用相同袖带,下肢较上肢血压低2.66kPa(20mmHg)以上。 5.肾动脉狭窄,血压高,病程较短,上腹部闻及二级血管杂音。 ...[详细]
某些患者于发病早期有上呼吸道、肺部或其他脏器感染因素存在。有效控制感染,对防止病情的发展可能有一定意义。 1.活动期治疗 目前认为激素对本病活动期患者的治疗是有效的,包括发热、疼痛、血沉增快、C反应蛋白阳性可于短期内得到改善,病情缓解,血沉恢复正常。有人根据血沉增快的程度分为2组:①20~40mm/h,②>40mm/h。前者可不用激素治疗,后者则有应用指征。一般泼尼松(强的松)30mg一次/d顿服,维持4周后逐渐减量,每2~4周减少5~10mg,以后每2~4个月减少2.5mg,以血沉不增快为减量的指标,剂量减至每天10~5mg时,应维持一段时间。少数患者每天服用5mg达15~20年...[详细]
本病为慢性进行性血管病变,受累后的动脉由于侧支循环形成丰富,故大多数患者预后好,可参加轻工作。预后主要取决于高血压的程度及脑供血情况,糖皮质激素联合免疫抑制剂积极治疗可改善预后。 Ishikawa和Maetani随访一组病人15年,发现约有83%生存时间超过15年,死亡原因通常为脑血管意外、充血性心力衰竭或心肌梗死;66%伴有严重并发症,如重度高血压、中度或重度主动脉瓣返流、主动脉瘤及视网膜病变;没有并发症者的生存率可达96%。
防止可能的诱因,居室不宜过冷和潮湿,温度要适宜。预防感染,加强锻炼身体,增强体质,提高自身免疫功能,生活规律。加强营养,不可贪冷饮和过食肥甘厚味之品,忌食辛辣食物和忌烟酒。



 7.放射性核素检查 用99mTc-DTPA肾照相及巯甲丙脯酸激发试验,当肾动脉发生狭窄时,由于肾缺血引起肾素系统活性增强,血管紧张素Ⅱ使肾小球出球小动脉收缩,肾小球滤过压增高,代偿性来维持适当肾小球滤过率。服用巯甲丙脯酸25mg,1h后复查肾照相,若有肾动脉狭窄存在,由于巯甲丙脯酸消除了血管紧张素Ⅱ对出球小动脉的收缩作用,故肾小球滤过率较服药前降低,以此来判定肾动脉狭窄。本法诊断阳性率为96.3%,特异性82.7%,较单纯肾照相的敏感性(51.8%)明显增高,而特异性则无何差别。 8.CT检查 血管造影(包括DsA)仍是确诊大动脉炎的主要方法,主要显示动脉管腔的改变,但不能观察管壁的改变为其缺点。CT可以观察动脉管壁的变化,对大动脉炎的早期诊断及病变活动具有较大的价值。可见管壁增厚及钙化,增强CT扫描,发现管壁强化和环状低密度影提示为病变活动期。血管造影正常,但可有管壁异常者,有助于大动脉炎的早期诊断。尤其三维重建可立体显示主动脉及其主要分支病变,对重叠部位的血管畸形和复杂血管结构显示最佳。 9.核磁共振(MRI)检查 本法属无创性检查,具有多体位、多层面成像的能力。应用MRI自旋回波和梯度回波的快速成像序列,可以检测大动脉炎管腔和管壁形态学及主动脉血流动力学变化,可判定主动脉瓣关闭不全。本法可以显示完整的主动脉及其主要分支形态学的改变。 10.血管造影检查 (1)数字减影血管造影(DSA):它是一种数字图象处理系统,由静脉注入76%泛影葡胺进行造影。为一种较好的筛选方法,操作较简便,病人负担小,反差分辨力高,对低反差区病变也可显示。考虑大动脉炎是肾血管性高血压的最常见的病因,故造影时应对头臂动脉,胸、腹主动脉,肾动脉,髂动脉及肺动脉进行全面检查。一般可代替肾动脉造影,亦适合于门诊病人,但对肾动脉分支病变显示不清,必要时仍需选择性肾动脉造影(图3,4)。
7.放射性核素检查 用99mTc-DTPA肾照相及巯甲丙脯酸激发试验,当肾动脉发生狭窄时,由于肾缺血引起肾素系统活性增强,血管紧张素Ⅱ使肾小球出球小动脉收缩,肾小球滤过压增高,代偿性来维持适当肾小球滤过率。服用巯甲丙脯酸25mg,1h后复查肾照相,若有肾动脉狭窄存在,由于巯甲丙脯酸消除了血管紧张素Ⅱ对出球小动脉的收缩作用,故肾小球滤过率较服药前降低,以此来判定肾动脉狭窄。本法诊断阳性率为96.3%,特异性82.7%,较单纯肾照相的敏感性(51.8%)明显增高,而特异性则无何差别。 8.CT检查 血管造影(包括DsA)仍是确诊大动脉炎的主要方法,主要显示动脉管腔的改变,但不能观察管壁的改变为其缺点。CT可以观察动脉管壁的变化,对大动脉炎的早期诊断及病变活动具有较大的价值。可见管壁增厚及钙化,增强CT扫描,发现管壁强化和环状低密度影提示为病变活动期。血管造影正常,但可有管壁异常者,有助于大动脉炎的早期诊断。尤其三维重建可立体显示主动脉及其主要分支病变,对重叠部位的血管畸形和复杂血管结构显示最佳。 9.核磁共振(MRI)检查 本法属无创性检查,具有多体位、多层面成像的能力。应用MRI自旋回波和梯度回波的快速成像序列,可以检测大动脉炎管腔和管壁形态学及主动脉血流动力学变化,可判定主动脉瓣关闭不全。本法可以显示完整的主动脉及其主要分支形态学的改变。 10.血管造影检查 (1)数字减影血管造影(DSA):它是一种数字图象处理系统,由静脉注入76%泛影葡胺进行造影。为一种较好的筛选方法,操作较简便,病人负担小,反差分辨力高,对低反差区病变也可显示。考虑大动脉炎是肾血管性高血压的最常见的病因,故造影时应对头臂动脉,胸、腹主动脉,肾动脉,髂动脉及肺动脉进行全面检查。一般可代替肾动脉造影,亦适合于门诊病人,但对肾动脉分支病变显示不清,必要时仍需选择性肾动脉造影(图3,4)。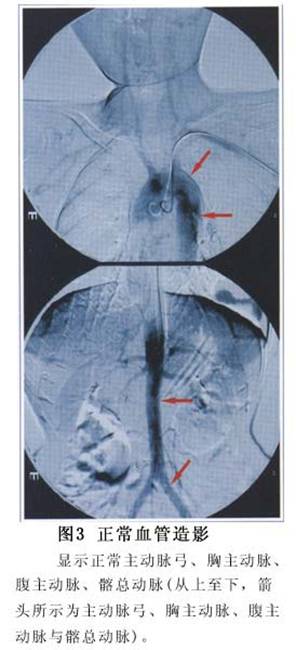
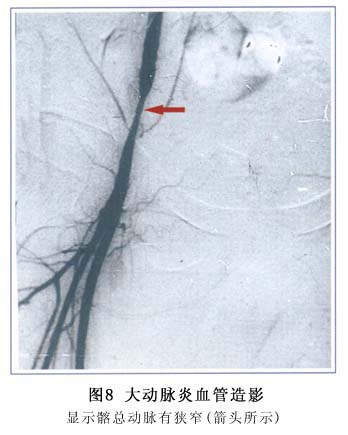
 (2)选择性动脉造影:可观察肾动脉狭窄的部位、范围、程度、远端分支、侧支循环及胸腹主动脉等情况(图5,6,7,8)。
(2)选择性动脉造影:可观察肾动脉狭窄的部位、范围、程度、远端分支、侧支循环及胸腹主动脉等情况(图5,6,7,8)。


 (3)冠状动脉造影:近年来本病累及冠状动脉受到人们的重视。Lupi等曾报道冠状动脉受累的发生率为9%~10%;阜外医院发现2例年轻的大动脉炎患者,经冠状动脉造影证实为冠状动脉近段狭窄,做了冠状动脉架桥术,术后活检诊断为冠状动脉炎。 日本Matsubard等对21例大动脉炎患者进行了冠状动脉造影分析,根据冠状动脉病理特征分为3种类型:Ⅰ型为冠状动脉口及其近段狭窄或闭塞,此型最为多见;Ⅱ型为弥漫型,其病变可波及到心外膜分支,或累及数段,所谓跳跃病变(skip lesion);Ⅲ型为冠状动脉瘤,后两种类型很罕见。可由于升主动脉病变波及冠状动脉内膜产生增生性炎变,及中层平滑肌收缩而引起冠状动脉狭窄或闭塞。
(3)冠状动脉造影:近年来本病累及冠状动脉受到人们的重视。Lupi等曾报道冠状动脉受累的发生率为9%~10%;阜外医院发现2例年轻的大动脉炎患者,经冠状动脉造影证实为冠状动脉近段狭窄,做了冠状动脉架桥术,术后活检诊断为冠状动脉炎。 日本Matsubard等对21例大动脉炎患者进行了冠状动脉造影分析,根据冠状动脉病理特征分为3种类型:Ⅰ型为冠状动脉口及其近段狭窄或闭塞,此型最为多见;Ⅱ型为弥漫型,其病变可波及到心外膜分支,或累及数段,所谓跳跃病变(skip lesion);Ⅲ型为冠状动脉瘤,后两种类型很罕见。可由于升主动脉病变波及冠状动脉内膜产生增生性炎变,及中层平滑肌收缩而引起冠状动脉狭窄或闭塞。 浙公网安备
33010902000463号
浙公网安备
33010902000463号



